Mon médecin nous propose une fécondation in vitro . Comment se déroule cette procédure ?
La fécondation in vitro permet la mise en contact dans une boîte de culture au laboratoire d’ovocytes (obtenus après stimulation et ponction ovarienne) et de spermatozoïdes afin d’obtenir des embryons qui seront ensuite placés dans l’utérus. Cette technique est habituellement proposée dans les cas de stérilité liée à une obstruction ou une altération des trompes, en cas d’endométriose, d’infertilité masculine liée à une diminution de la qualité des spermatozoïdes, ou en cas de stérilité inexpliquée, ou d’échecs multiples en insémination.
Etape 1 : la stimulation ovarienne
Le traitement commence par une stimulation ovarienne qui consiste en des injections quotidiennes en sous-cutané d’une hormone (la FSH) dont le rôle est d’assurer la croissance des follicules ovariens contenant les ovocytes. A chaque cycle normal, au moment de l’ovulation, un follicule laisse « échapper » un ovocyte. L’objectif de la stimulation ovarienne avant une FIV est d’obtenir la croissance de tous les follicules « recrutables » au cours d’un cycle soit environ une dizaine pour les 2 ovaires. Il est également nécessaire de bloquer l’ovulation spontanée avant la ponction ovarienne, par une ou des injections d’un analogue de la GnRH qui bloque l’action d’une hormone de la reproduction, l’hormone libératrice des gonadotrophines ou GnRh. La surveillance de la réponse ovarienne et l’adaptation des doses d’hormones injectées a pour but d’obtenir un nombre idéal d’ovocytes (ni trop, ni trop peu).
Etape 2 : le déclenchement de l’ovulation
L’ovulation est ensuite déclenchée par l’injection d’une hormone appelée hCG (hormone gonadotrophine chorionique humaine) qui déclenche l’ovulation 37 à 40 heures plus tard. La ponction folliculaire sera pratiquée juste avant l’ovulation. Le moment de l’injection d’hCG est déterminé en fonction de l’heure prévue pour la ponction folliculaire. Le déclenchement n’est effectué que si les paramètres de surveillance sont de bonne qualité (au moins 3 ou 4 follicules matures, avec un taux d’œstradiol et de progestérone adéquat).
Ponction folliculaire sous échographie
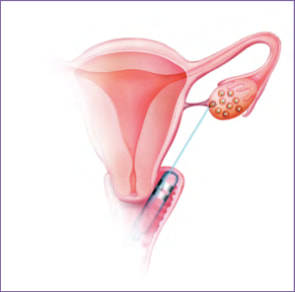
Etape 3 : la ponction folliculaire
La ponction folliculaire est pratiquée par le gynécologue au bloc opératoire (sous anesthésie locale ou parfois générale) par voie vaginale sous contrôle échographique. Il vous expliquera les risques éventuels liés à l’anesthésie et répondra à toutes vos questions. Cette intervention est le plus souvent indolore quelle que soit la technique d’anesthésie. Chaque follicule est vidé par aspiration afin de récupérer l’ovocyte qu’il contient qui est de taille microscopique et donc invisibles en échographie. Les tubes contenant le liquide folliculaire et les ovocytes sont adressés et analysés au laboratoire. Tous les follicules ne contiennent pas forcément un ovocyte et tous les ovocytes ne sont pas nécessairement fécondables. Ne sont retenus que les ovocytes de qualité suffisante afin de pouvoir réaliser une FIV.
Etape 4 : le recueil du sperme de mon conjoint
Pendant la ponction folliculaire, votre conjoint réalise le recueil de sperme par masturbation qui est ensuite lui aussi préparé au laboratoire. Seuls les spermatozoïdes les plus mobiles et les mieux formés sont sélectionnés pour la fécondation.
Etape 5 : la mise en contact « in vitro »
Les spermatozoïdes sont alors déposés au contact des ovocytes dans une boîte de culture avec un milieu nutritif à 37°. Les spermatozoïdes mobiles viennent spontanément au contact de l’ovocyte, mais, pour une bonne fécondation, un seul spermatozoïde le pénètre et le féconde. Le processus se déroule donc « in vitro » , d’où l’appellation « fécondation in vitro ».
Etape 6 : la mise en culture de l’ovocyte fécondé
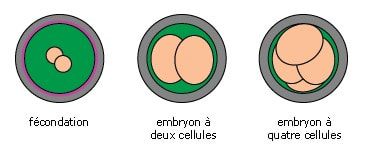
Environ 2 jours après la mise en culture de l’ovocyte fécondé, survient le stade embryonnaire qui correspond à un embryon de 2 à 4 cellules.
La stratégie de transfert embryonnaire la plus adaptée (combien d’embryons, à quel stade de développement ?) est alors déterminée en fonction de la « qualité » des embryons et de votre profil (âge, rang de tentative, durée et histoire de votre infertilité).
Combien d’embryons ? Quel délai avant de transférer l’embryon ?
La « qualité » des embryons est évaluée principalement par le nombre de cellules qu’ils contiennent, leur forme, et le pourcentage de fragments issus de la décomposition possible d’une partie des cellules. Un embryon de bonne qualité n’est pas fragmenté et possède 4 cellules au 2ème jour et 8 au 3ème jour de son développement.
Plus les femmes sont jeunes, plus il est possible d’obtenir des embryons de bonne qualité, et plus le nombre d’embryons transférés est restreint afin d’éviter les grossesses multiples. Le transfert d’un seul embryon sera proposé à une femme jeune ayant des embryons de belle qualité.
Le temps de culture de l’embryon varie aussi selon les cas. Généralement, plus les embryons sont nombreux et de belle qualité aux stades précoces de leur développement (deuxième et troisième jour), et plus certaines équipes auront tendance à prolonger la culture jusqu’au 5ème ou 6ème jour afin de disposer de la forme la plus évoluée des embryons, dont la capacité d’implantation est meilleure.
Schématiquement, on peut retenir que le transfert de l’embryon s’effectue du 2ème au 6ème jour après la ponction d’ovocytes. Dans certains cas, il est nécessaire de différer le transfert embryonnaire à un autre cycle c’est-à dire d’attendre avant de transférer. Le plus souvent, pour éviter les risques d’hyperstimulation ovarienne qui seraient aggravés par une grossesse éventuelle. Dans ces cas, le laboratoire congèle tous les embryons de bonne qualité (voir étape 8).
Etape 7 : le transfert d’embryon
Le conjoint ne doit pas être obligatoirement sur place le jour du transfert, mais sa présence est fortement conseillée. Le transfert de l’embryon ne nécessite pas d’anesthésie. C’est un geste indolore et réalisé sous contrôle échographique. Au moyen d’un petit tube fin et souple, introduit par voie vaginale, l’embryon est déposé à l’intérieur de l’utérus pour qu’il s’y implante et se développe.
Après le transfert, il n’y a pas de précautions particulières à prendre. En particulier, le repos allongé après le transfert n’a pas prouvé son efficacité. Vous pouvez mener votre vie normalement : travailler, prendre les transports, avoir des rapports. N’ayez pas d’inquiétude, l’embryon ne risque pas de « tomber » ! Le médecin ne prescrit pas systématiquement d’arrêt de travail après une ponction ou un transfert car cela n’augmente pas les chances de grossesse. Si vous avez des douleurs, un arrêt peut être prescrit après avis médical.
Le test de grossesse, qui ne nécessite pas d’être à jeun, doit être fait 2 semaines après la ponction quel que soit le jour du transfert et même en cas de saignements évoquant les règles.
Quels sont les taux de réussite ?
Le taux de grossesse par FIV au sein d’un couple se situe aux alentours de 25 %. En cas d’échec, et après concertation avec l’équipe qui vous suit, il est possible de réaliser une nouvelle tentative après une pause de quelques mois. En France, 4 tentatives suivies d’un transfert embryonnaire sont prises en charge à 100 % par la Sécurité Sociale.
Etape 8 : congélation des embryons restants
Après le transfert d’embryon, les embryons restants (mais seulement s’ils sont de bonne qualité) sont congelés au laboratoire (par vitrification le plus souvent). Ils seront utilisés en cas d’échec de la FIV avec transfert d’embryon frais et/ou pour un autre enfant. Le transfert d’embryons congelés a lieu après une préparation de la muqueuse utérine.
